| NO.3 |
摐擜昦
乮侾亅侾乯
埉愳堛壢戝妛戞堦撪壢丂
暯嶳丂抭栫
帇妎丄恡丄恄宱丄寣娗丄旂晢丒捾丄岥峯偵崌暪徢乛娐嫬場巕傕敪徢偵娭梌
怘帠丄塣摦丄宱岥寣摐崀壓丄僀儞僗儕儞偱懳墳乛寣埑偺僐儞僩儘乕儖傕廳梫
摐擜昦偲偼
丂鋁憻偺兝嵶朎偐傜暘斿偝傟傞儂儖儌儞乮僀儞僗儕儞乯偺嶌梡晄懌偵傛傝丄庬乆偺戙幱堎忢偵壛偊丄嵶彫寣娗傪忈奞偡傞偙偲偵傛傝丄摐擜昦惈栐枌徢乮恾A乯丄摐擜昦惈恡徢乮恾B乯丄摐擜昦惈恄宱徢乮忈奞乯傗丄摦柆峝壔徢傪婎斦偲偡傞寣娗忈奞傪傕崌暪偟偆傞幘姵孮偱偡丅偙偺偨傔丄崅寣埑傗丄崅帀寣徢丄旍枮丄崅擜巁寣徢側偳偲偲傕偵丄怱嬝峓嵡傗嫹怱徢側偳偺姤摦柆幘姵傪敪徢偡傞婋尟場巕偲偟偰廳梫側幘姵偱偡丅
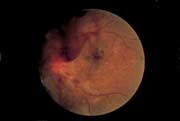
恾俙 摐擜昦惈栐枌徢
乮娽掙弌寣丄敀斄傪擣傔傞乯恾俛 摐擜昦惈恡徢
乮巺媴懱峝壔傪擣傔傞乯
摐擜昦偺惉場
丂摐擜昦偼丄偦偺惉場偵傛傝丄嘥宆乮兝嵶朎偺攋夡乯丄嘦宆乮僀儞僗儕儞偺愨懳揑側偄偟偼憡懳揑晄懌乯丄偦偺懠偺摿掕偺婡彉丒幘姵偵傛傞傕偺丄擠怭摐擜昦偺4偮偵暘椶偝傟傑偡丅傢偑崙偺丄摐擜昦姵幰偺90乣95%偼嘦宆偵懏偟丄堚揱揑慺場偵壛偊偰丄壛楊丄夁怘丄旍枮丄塣摦晄懌丄僗僩儗僗側偳偺娐嫬場巕偑壛傢偭偰敪徢偡傞偲峫偊傜傟偰偄傑偡丅
摐擜昦偺恌抐
丂擜偵摐偑弌偨偐傜偲偄偭偰丄寣塼拞偺僽僪僂摐擹搙乮寣摐抣乯偑惓忢偱偁傟偽丄昁偢偟傕摐擜昦偱偼偁傝傑偣傫丅摐擜昦偺恌抐偼丄偁偔傑偱丄岥妷丄懡堸丄懡擜丄懱廳尭彮側偳偺摐擜昦偺摿挜揑側徢忬偑偁傝丄偝傜偵寣摐抣偑丄師偺偄偢傟偐偵奩摉偡傞応崌偵偼摐擜昦偲恌抐偝傟傑偡丅摐擜昦偺崌暪徢
嘆悘帪乮怘慜丄怘屻栤傢偢乯寣摐抣偑200mg乛dl 埲忋
嘇嬻暊帪寣摐抣偑126mg乛dl 埲忋
嘊75g摐晧壸帋尡偱2帪娫抣200mg乛dl埲忋
丂偨偩偟丄寣摐抣偼曄摦偑戝偱偁傞偺偱丄摐擜昦偺徢忬偑側偄応崌偵偼丄1夞偺専嵏偑乽摐擜昦宆乿偱偁偭偰傕丄妋恌偺偨傔偵偼嵞専嵏傪昁梫偲偟傑偡丅
1乯帇妎忈奞
丂摐擜昦偱偼丄摐擜昦惈栐枌徢乮恾A乯偵傛傞娽掙弌寣傗敀斄偵壛偊摐擜昦惈敀撪忈偺崌暪偵傛傞妏枌崿戺偵傛傝丄帇妎忈奞傪偒偨偟傑偡丅摿偵丄媫寖側帇椡掅壓傗帇栰忈奞傪偒偨偡応崌偵偼丄徤巕懱弌寣傗墿斄徢側偳偺壜擻惈偑偁傝傑偡偺偱丄娽壢偺偡傒傗偐側庴恌偑昁梫偱偡丅
2乯恡忈奞
丂摐擜昦楌偑10擭埲忋偵側傞偲丄摐擜昦惈恡徢乮恾B乯傪崌暪偡傞偙偲偑偁傝傑偡丅弶婜偵偼丄旝検傾儖僽儈儞擜儗儀儖偺抈敀擜偱偡偺偱丄堦斒専擜偱偼堎忢偑擣傔傜傟側偄偙偲偵拲堄偑昁梫偱偡丅堦斒専擜偱丄柧傜偐偵抈敀擜偑弌尰偡傞傛偆偵側傞偲丄恡婡擻偑媫寖偵掅壓偟偰偔傞偙偲偑抦傜傟偰偍傝丄悢擭偱摟愅椕朄偑昁梫偵側傞偙偲傕偁傝傑偡丅尰嵼丄傢偑崙偺摟愅椕朄姵幰偺憤悢偼丄20枩恖傪撍攋偟丄偦偺尨場偺戞1埵偑丄偙偺摐擜昦惈恡徢偱偡偺偱丄恡憻愱栧堛偺庴恌傪憗傔偵庴偗傞偙偲偑娞梫偱偡丅恡婡擻偑掅壓偡傞偲丄晜庮乮傓偔傒乯丄崅寣埑丄昻寣徢忬丄徚壔婍徢忬乮曋旈丄壓棢丄怘梸掅壓乯丄恄宱徢忬乮庤懌偺偟傃傟乯丄嬝徢忬乮嬝椡掅壓乯丄惛恄徢忬乮摢捝丄晄柊丄偄傜偄傜姶乯側偳偺懡嵤側恡晄慡徢忬偑弌尰偟傑偡丅
3乯摐擜昦惈恄宱徢
丂摐擜昦偺斾妑揑憗婜偐傜丄弌尰偟偆傞崌暪徢偱丄庤傗懌偺巜愭側偳偵抦妎忈奞乮怗丒壏丒捝妎偺掅壓乣徚幐乯丄帺棩恄宱忈奞乮婲棫惈掅寣埑丄僀儞億僥儞僣丄敪娋堎忢丄曋旈丒壓棢側偳偺徚壔娗塣摦忈奞乯傪偒偨偟傑偡丅
4乯寣娗忈奞乮暵嵡惈摦柆峝壔徢乯
丂枛徑摦柆峝壔偵傛傝敪惗偟丄椉壓巿側偳偺椻姶丄曕峴帪醬捝側偳偑弌尰偟傑偡丅懌攚摦柆偺柆偑怗傟偯傜偔側傝傑偡丅旂晢偵怓慺捑拝傗捵釃宍惉傪擣傔傞偙偲偑偁傝傑偡丅
5乯旂晢丒捾昦曄
丂摐擜昦姵幰偺旂晢丒捾昦曄偼懡嵤偱丄敀釢嬠姶愼乮傒偢傓偟乯傗壔擽徢丄捵釃側偳偼擄帯惈偱丄QOL乮Quality of life:惗妶偺幙乯傪懝側偆偙偲傕懡偔丄僼僢僩働傾偼丄摐擜昦姵幰偱偼丄嬌傔偰廳梫偱偡丅
6乯岥峯昦曄
丂偆帟丄帟憛擽釃丄帟廃昦側偳傪偍偙偟傗偡偔丄嵶嬠姶愼傪偍偙偡偲丄嵶嬠惈怱撪枌墛側偳偺廳撃側弞娐婍崌暪徢偺桿場偲側傞偙偲傕偁傝傑偡丅儅僂僗働傾傕廳梫偱偡丅
摐擜昦偺帯椕
1乯怘帠椕朄
丂暊7乣8暘栚丄怘昳偺庬椶傪懡偔乮30庬椶埲忋偑栚昗乯丄僶儔儞僗偺偲傟偨怘昳峔惉偲偟丄1擔3夞婯懃惓偟偔怘傋傞偙偲偑戝愗偱偡丅僄僱儖僊乕愛庢検偼丄昗弨懱廳乲恎挿乮m乯亊恎挿乮m乯亊22乴亊30Kcal傪栚昗偵偟傑偡丅恎挿160cm偺恖偱偁傟偽丄1.6亊侾丏俇亊22亊30=1690Kcal偵側傝傑偡丅楯摥検偵墳偠偰丄懡彮憹尭偟傑偡丅
2乯塣摦椕朄
丂塣摦椕朄偺栚揑偼丄僄僱儖僊乕傪徚旓偡傞偙偲偩偗偱側偔丄僀儞僗儕儞偺姶庴惈傪夵慞偟寣摐僐儞僩儘乕儖傪惀惓偟傗偡偔偡傞岠壥傕婜懸偝傟傑偡丅枩曕寁傪梡偄偰丄1擔1枩曕偺曕峴偑桳岠偱偡偑丄恡忈奞傗姤摦柆幘姵偺偁傞応崌偵偼丄塣摦惂尷偑昁梫偲側傞偙偲傕偁傝傑偡偺偱丄堛巘偺巜帵偵廬偭偰偔偩偝偄丅
3乯宱岥寣摐崀壓椕朄
丂乮鶣乯僗儖儂僯乕儖擜慺乮SU乯栻
丂僌儕僋儔僕僪乮僌儕儈僋儘儞乯丄僌儕儀儞僋儔儈僪乮僟僆僯乕儖乯忶側偳偱丄彮検偐傜暈梡傪奐巒偟傑偡丅怘帠検偑彮側偐偭偨傝丄捠忢傛傝妶摦検偑懡偄帪偵偼丄庤偺恔偊丄摦湩丄椻娋側偳偺掅寣摐徢忬偑弌尰偡傞偙偲偑偁傝傑偡偺偱丄杮嵻傪暈梡拞偺曽偼丄埞嬍傗僠儑僐儗乕僩側偳傪実峴偡傞偲椙偄偱偟傚偆丅丂乮鶤乯價僌傾僫僀僪乮BG乯栻
丂旍枮徢椺偱桳岠偲偝傟偰偍傝丄墫巁僽儂儖儈儞乮僕儀僩僗B乯側偳偑偁傝傑偡丅崅楊幰傗娞丄恡婡擻忈奞偱偼丄暃嶌梡乮擕巁傾僔僪乕僔僗乯偑弌尰偟傗偡偄偲偝傟偰偄傑偡丅丂乮鶥乯兛亅僌儖僐僔僟乕僛
丂彫挵偱偺僽僪僂摐媧廂傪抶墑偝偣丄怘屻偺寣摐忋徃傪梷惂偡傞嶌梡偑偁傞丅傾僇儖儃乕僗乮僌儖僐僶僀乯丄儃僌儕僆乕僗乮儀僀僗儞乯側偳偑偁傝傑偡偑丄暃嶌梡偲偟偰丄徚壔婍徢忬乮暊晹朿枮姶丄曻洓乯偑崅昿搙偵傒傜傟傞偺偱丄崅楊幰傗暊晹庤弍傪庴偗偨偙偲偺偁傞曽偼丄挵暵嵡側偳偺婋尟傕偁傞偺偱拲堄偑昁梫偱偡丅丂乮鶦乯僀儞僗儕儞掞峈惈夵慞栻
丂僀儞僗儕儞掞峈惈傪夵慞偟丄寣摐崀壓嶌梡傪桳偟傑偡丅僺僆僌儕僞僝儞乮傾僋僩僗乯偑偁傝傑偡偑丄娞婡擻忈奞偵拲堄偑昁梫偱偡丅丂乮鶧乯僼僃僯儖傾儔僯儞桿摫懱
SU栻偲摨條丄僀儞僗儕儞暘斿傪懀恑偡傞偑丄嶌梡敪尰乮媧廂乯偑嬌傔偰憗偔丄嶌梡帪娫偑抁偄摿挜傪桳偡傞丅僫僥僌儕僪乮僼傽僗僥傿僢僋乯偑偁傝傑偡偑丄娞丒恡忈奞偱偼丄掅寣摐傪偍偙偡偙偲偑偁傝丄SU栻偲摨條偺棷堄偑昁梫偱偡丅4乯僀儞僗儕儞
丂僀儞僗儕儞暘斿忈奞偺掱搙偵傛傝丄1夞朄乮拞娫乣帩懕宆丄廇怮慜乯丄2夞朄乮崿崌宆丄挬丒梉怘慜乯丄昿夞暘妱朄乮懍岠宆枅怘慜側偳乯偲懡嵤偱偡偑丄扴摉堛偺巜帵偵廬偆偙偲丄帯椕撪梕傪婰嵹偟偨摐擜昦庤挔偺実懷偑朷傑傟傑偡丅
椙岲側寣摐僐儞僩儘乕儖偲偼
丂嬻暊帪寣摐抣100mg乛dl枹枮丄怘屻2帪娫抣120mg乛dl枹枮丄HbA侾c抣5.8%枹枮偑朷傑偟偄丅嬻暊帪寣摐抣140mg乛dl埲忋丄怘屻2帪娫抣200mg乛dl埲忋丄HbA侾c抣8.0%埲忋偼丄寣摐僐儞僩儘乕儖偼晄椙偱偡丅傑偨丄憻婍崌暪徢傪杊偖堄枴偱偼丄寣摐僐儞僩儘乕儖偺傒偱偼側偔丄寣埑偺僐儞僩儘乕儖乮130乛80mmHg枹枮乯傕廳梫偱偡丅
嵟嬤偺僩僺僢僋僗
丂崅寣埑帯椕栻偲偟偰抦傜傟傞丄傾儞僕僆僥儞僔儞嘦庴梕懱漢峈栻乮ARB乯偵偼丄摐擜昦偺怴婯敪徢偺梷惂岠壥丄擼丒怱丒恡曐岇岠壥偑丄戝婯柾椪彴帋尡偺惉愌偐傜柧傜偐偵側偭偰偒偰偄傑偡丅