| NO.11 |
糖尿病の新しい治療方針
−糖尿病治療ガイド 2 0 1 0−(後編)
JR札幌病院 副院長
土田 哲人 さん
前回は「糖尿病治療ガイド2010」について、診断における新たな変更のポイントをお話ししました。今回は後編として、まず、平成24年4月1日から変更になった新たなHbA1c(ヘモグロビンA1c:グルコヘモグロビン)の基準値について追加説明するとともに、現在の治療の考え方について解説いたします。
1.HbA 1c(ヘモグロビンA 1c:グルコヘモグロビン)の新しい基準値(国際標準値:NGSP)と血糖コントロールの目標
前回述べましたようにHbA1cは、最近2〜3ヵ月間の血糖の状態を反映する重要な指標です。
平成24年4月1日から、本邦で従来使用されてきた基準値(HbA1c(JDS値))(JDS:日本糖尿病学会)を国際的に多くの国で使用されている国際標準値(HbA1c(NGSP))に変更となりました。前回も提示しましたが、従来のHbA1c(JDS値)と新たなHbA1c(NGSP)の関係は表1の計算式のようになります。この変更に基づき、血糖コントロール指標と評価は図1(下線部)のように変更になりました。

2.糖尿病の治療
1 )食事・運動療法

糖尿病治療薬として、各種の新薬が開発されましたがいずれの治療法も、まず、食事療法がきちんと守られていることが前提となっています。次ページの表2を用い、まずご自身のBMIと標準体重を計算してみましょう。もし、基準値を超えている場合は、食事療法がまだ不十分であることを意味します。さらに計算式より、一日の理想摂取カロリー(エネルギー摂取量)を計算してみましょう。
食事療法の要点は、エネルギー摂取量を守ることと、食後1〜2時間後、血糖が最もピークとなる時間帯に捕食(おやつ)をしないことが大切です。肥満を伴う糖尿病患者さんの多くは、目標カロリー数はおろか健常者以上の過剰な食事摂取が原因となっています。「糖尿病なのでおいしいものが食べられない」という人がよくいますが、食べられないのではなく、食べる工夫が大切です。
運動療法は食事療法の代用になるものではありません。食事療法が十分守られて初めて、運動療法によりよい血糖のコントロールを得ることができ、場合によっては薬剤の減量・中止が可能となります。今回は運動療法の詳細は省きますが、できれば空腹時・早朝の運動よりは、血糖が上昇する食後1〜2時間の運動が最も効果的であり、最低30分以上持続できる運動の選択が大切です。2 )経口血糖降下剤
インスリン分泌能が残っている糖尿病(インスリン非依存性:2型糖尿病の多く)の場合、各病態に合わせ薬剤の選択・併用を行います。図2
糖尿病の比較的初期あるいは軽症例では、多くの場合、インスリン抵抗性増大(インスリンが過剰に分泌されていてもインスリンの血糖低下効果が十分働かないこと)の状態であり、インスリン抵抗性改善系が選択されます。
インスリン分泌能の低下が伴う場合、インスリン分泌促進系薬剤を、さらにインスリン抵抗性増大あるいは産生不足により食後高血糖が著明になった場合は食後高血糖改善系薬剤を単独あるいは併用にて使用します。
今回、新たに消化管ホルモン(インクレチン)を介してインスリン分泌を促すDPP-4阻害薬が認可となりました。スルホニル尿素薬でたびたび認められる低血糖・体重増加を起こしにくいという点で注目され、単剤あるいは他の薬剤との併用で使用されています。
また同じようにインクレチンを介し血糖を下げる薬剤として、GPL-1受容体作動薬(商品名:ピクトーザ)も注射薬として使用できるようになりました。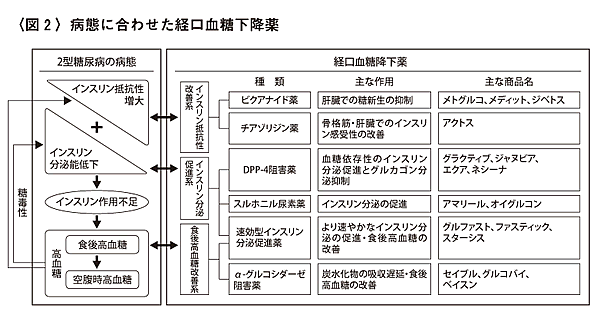
3 )インスリン治療
インスリン分泌が極めて少ない状態(インスリン依存性:1型糖尿病および経口剤効果不十分な2型糖尿病)では、インスリン皮下注射を行います。最近では、インスリンの持続時間により即効型(または超速効型)、持続型、中間型あるいは(超)即効+中間型の混合型製剤の多彩な種類があり、一日の高血糖のパターンを見ながら適切なものを選択します。2型糖尿病にて経口糖尿病薬の効果が不十分な場合には、一定の期間、(超)即効型インスリンに切り替えて血糖を十分に下げる治療を加えます(インスリン強化療法)。これにより自己インスリンの分泌能力が改善(糖毒性の改善)し、再び経口血糖降下薬のみで良好なコントロールが得られるようになる場合も数多くあります。
患者さんの中には、経口薬よりインスリン治療を受けることがより重症と考える方が多いのではないでしょうか。インスリン治療は煩雑であり抵抗感を感じる方も多いと思います。しかし重症度とは、その治療手段とは関係なく、目・腎臓・神経障害あるいは、心・脳・血管系合併症を起こしている程度を示します。良好な血糖コントロールがこれら合併症予防・進展抑制に有効な手立てであり、このために適切な治療手段(経口薬かインスリンか)を躊躇なく選択していくことが大切です。3.高血圧、脂質異常のコントロール
さらに、糖尿病では高血圧、脂質異常を合併することが多く、これらの合併が糖尿病の合併症をより進行させる因子となっています。
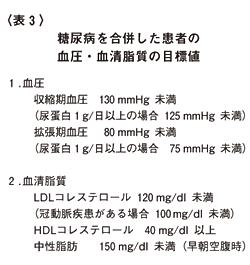
表3に、血圧、血清脂質の現在のコントロールの目標を示しています。心血管系疾患の進展予防のためには、糖尿病のみならず、この両者の十分なコントロールをすることが重要です。
以上、糖尿病治療の最近の考え方を「糖尿病治療ガイド2010」に基づき解説しました。食事・運動療法については糖尿病および糖尿病予備軍の方のみならず、一般の健常な方においても糖尿病発症予防として役に立つと思います。また、糖尿病薬物療法を受けられている患者さんは、今自分がどんな治療を受けているのか一度確認してみましょう。